Introduction
Au cours de l’évolution de la maladie de Crohn, environ 1 malade sur 2 présentera des lésions ano-périnéales (LAP). Il peut s’agir de lésions non spécifiques de la maladie secondaires aux troubles du transit, ou d’atteintes directes de la région ano-périnéale par la maladie chronique inflammatoire intestinale. Bien souvent différents types de lésions (ulcérations, fistules, sténoses…) sont associées.
Lésions non spécifiques
- La diarrhée peut entraîner une irritation de la peau péri-anale. Outre les traitements visant à améliorer le nombre et la qualité des selles (traitement spécifique de la maladie, ralentisseurs du transit…), des soins locaux peuvent être proposés. Il faut maintenir la région anale propre en utilisant des produits doux (pains dermatologiques ou gels nettoyants sans savon), une hygiène excessive avec des produits abrasifs peut être en elle même délétère. Lorsqu’il existe des érosions cutanées suintantes des antiseptiques locaux peuvent être appliqués. La peau peut être recouverte de crème ou pommade protectrice neutre (pâte à l’eau, pommade à l’oxyde de zinc, à l’huile de foie de poisson, à la trolamine…). Lorsque les selles sont riches en sels biliaires (résection ou atteinte des dernières anses iléales) une préparation magistrale à base de cholestyramine peut soulager.
- Une carence en zinc peut entraîner une éruption cutanée s’accompagnant de démangeaisons au niveau du périnée et des extrémités, le traitement est celui de la carence.
- Une fissure anale banale, non spécifique de la maladie peut s’observer. En l’absence de gène, aucun traitement n’est nécessaire. Le traitement médical de la maladie de Crohn luminale s’accompagne d’une cicatrisation de cette fissure dans 69% des cas. Si cette fissure est douloureuse un traitement médical prolongé associant pommade, suppositoires et régularisation du transit est prescrit. Rarement, devant une fissure très symptomatique, en cas d’échec, et si la maladie de Crohn est par ailleurs quiescente, on peut être amené à discuter la chirurgie. Dans ce cas il paraît prudent et préférable de ne pas effectuer de sphinctérotomie interne. En effet ce geste, consistant à sectionner une partie du sphincter anal interne, peut se compliquer de troubles de la continence et on sait qu’à long terme les malades atteints de maladie de Crohn peuvent avoir un risque accru de devenir incontinents. Certains proposent donc plutôt de réaliser l’exérèse simple de la fissure qui expose à un risque accru de retard de cicatrisation voire de suppuration.
- La maladie hémorroïdaire peut être associée à la maladie de Crohn. Dans ce cas, le traitement chirurgical est déconseillé en raison du risque élevé de complications (retard de cicatrisation, troubles de la continence, suppuration…). Le traitement instrumental (scléroses, ligatures élastiques, photocoagulation infrarouge) est possible en cas de nécessité mais il doit toujours être réalisé à distance d’une poussée de la maladie, sous couvert d’un traitement antibiotique préventif d’une éventuelle infection secondaire (sauf pour la photocoagulation infrarouge). En cas d’échec, il faut privilégier une chirurgie mini-invasive comme par exemple une mucopexie.
Lésions spécifiques
Fissures et Ulcérations

L’évolution des fissures et ulcérations anales au cours de la maladie de Crohn est bien souvent parallèle à celle de la maladie luminale : le traitement global de la maladie a souvent un effet favorable sur ce type de lésions ano-périnéales.
Ainsi les corticoïdes prescrits pour la poussée intestinale permettraient la cicatrisation de la fissure dans 69% des cas. Sans preuve scientifique, des applications locales de pommades à la cortisone sont parfois prescrites, certains auteurs ont en outre proposé des injections locales de corticoïdes à but antalgique mais ce type de traitement expose à un risque accru d’abcès anal.
Le metronidazole par voie orale (1,5 g/jour) a un effet jugé bon dans ce type de lésions dans 70% des cas environ, cependant la tolérance de ce médicament à long terme est souvent mauvaise. Une alternative pourrait être l’utilisation de crème au métronidazole, ce type de préparation n’est pas commercialisée en France sauf sous forme de préparation magistrale, cependant des ovules gynécologiques sont parfois administrées au niveau anal comme un suppositoire.
L’application biquotidienne d’une crème au tacrolimus peut améliorer ce type de lésion.
L’azathioprine n’a pas été spécifiquement étudié dans le traitement des ulcérations et fissures de la maladie de Crohn, néanmoins, dans un travail chez l’adulte où la réponse des LAP à l’azathioprine était estimée à 29%, il a été noté que ce traitement était plus efficace chez les malades ayant une LAP autre qu’une fistule anale.
L’infliximab ou l’adalimumab sont indiqués lorsqu’il existe des ulcérations ano-rectales creusantes.
Pseudo marisques inflammatoires

Il faut le plus possible s’abstenir d’intervenir chirurgicalement à moins qu’elles ne soient extrêmement volumineuses et invalidantes. En effet l’exérèse de ces marisques peut aggraver les lésions ano-périnales de maladie de Crohn (suppuration, rétrécissement, retard de cicatrisation…).
Suppurations
Sur le plan thérapeutique, les complications suppuratives représentent 85% de la prise en charge chirurgicale des lésions anopérinéales de la maladie de Crohn. Contrairement aux ulcérations et fissures, l’évolution des suppurations peut être indépendante de la maladie luminale. L’abcès correspond le plus souvent à un épisode aigu de rétention purulente sur une fistule périnéale. L’apparition d’une fistule chez une maladie de Crohn traitée doit faire rediscuter le traitement de fond, y compris si la maladie luminale semble quiescente.
1- En phase d’abcès (fig 3)
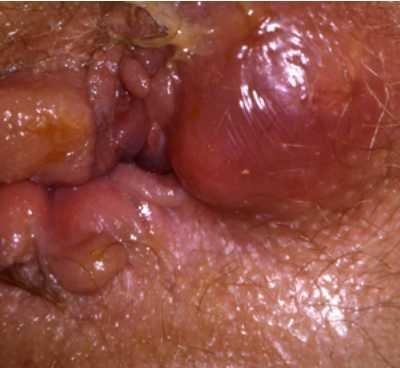
Le traitement est le drainage de l’abcès en urgence qui permet en évacuant le pus collecté de supprimer les douleurs. Ce geste peut être guidé par la réalisation d’une IRM ou d’une échographie endo-anale. Il est le plus souvent associé à la mise en place d’un séton (un drain souple lâche souvent élastique) dans le trajet fistuleux à l’origine de l’abcès limitant le risque de récidive rapide. Ce geste simple n’est en rien mutilant et préserve la continence. Ce drain est laissé en place pendant une durée plus ou moins longue (de quelques semaines à plusieurs mois) selon l’activité de la maladie, la sévérité des lésions et le traitement médicamenteux général de la maladie de Crohn. La récidive de l’abcès est fréquente à l’ablation du drainage (70% à 3 ans), c’est pourquoi un traitement de fond de la maladie de Crohn doit être mis en place parallèlement à la période de drainage (anti TNF alpha en mono ou bithérapie).


2 – Fistules
Les traitements des fistules périnéales au cours de la maladie de Crohn sont multiples, médicamenteux ou chirurgicaux. Aucun n’est parfaitement efficace, il existe toujours un risque de récidive de la maladie. Aussi est il capital de préserver au maximum la fonction de l’anus en évitant les chirurgies mutilantes répétées faisant courir un risque accru d’incontinence et de stomie (anus artificiel) définitive.
Lorsque la fistule est simple (c’est à dire lésion isolée à trajet superficiel et non ramifié) et asymptomatique aucun traitement n’est nécessaire. En cas de fistule complexe la mise en route d’un traitement est toujours justifiée. En effet la survenue d’une fistule anale au cours de la maladie de Crohn est un élément évolutif péjoratif. Les immunosuppresseurs n’ont pas prouvé leur efficacité, les antibiotiques (métronidazole et ciprofloxacine) n’ont de façon temporaire, qu’un effet suspensif sur les symptômes et leur utilisation prolongée peut être à l’origine d’effets secondaires (neuropathie périphérique, ruptures tendineuses). Le traitement de première intention est un traitement par biothérapie anti-TNF alpha, en monothérapie ou combothérapie avec un traitement immunosuppresseur (l’azathioprine ou son dérivé la 6 mercaptopurine, ou encore le méthotrexate). L’infliximab et l’adalimumab agissent en inhibant une protéine produite en excès au cours de la maladie, le TNF alpha. Ce sont des anticorps monoclonaux, c’est-à-dire une molécule produite par des cellules pour neutraliser de façon spécifique le TNF alpha. L’infliximab est dit « chimérique » car fabriqué à partir de cellules humaines (75%) et de souris (25%). Utilisé en perfusion (3 perfusions initiales à J0, J15, et S6 puis toujours en traitement d’entretien tous les 2 mois). Ce traitement ne doit être utilisé qu’associé à un drainage des lésions abcédées. L’adalimumab, est lui dit « humanisé », il est injecté par voie sous cutanée.
Passé le drainage initial des fistules anales, la place du traitement chirurgical est discutée. En tous cas il doit toujours s’efforcer de respecter la continence fécale. Les traitement visant à mettre à plat le trajet fistuleux (geste de section : fistulotomie ou traction élastique) sont donc à éviter. Une fois le contrôle de la suppuration, la rémission de l’inflammation locale et la rémission luminale obtenues, seront discutés soit la simple abstention avec retrait du seton soit une technique d’épargne sphinctérienne (obturation du trajet fistuleux par laser, injection de colle ou bouchon de collagène ; lambeau muqueux d’avancement ; ligature du trajet fistuleux dans l’espace intersphinctérien : LIFT). Obturer chirurgicalement une fistule en rémission, maintenue sous traitement anti-TNF d’entretien ne serait peut-être pas supérieur à la simple ablation du seton.
Tous ces traitements doivent être réalisés lorsque la fistule est bien drainée (sans abcès ou infection sous jacents). Leur efficacité est mauvaise lorsqu’il existe une atteinte du rectum associée. Une nouvelle technique de traitement local avec des cellules souches est en cours d’évaluation.
Dans certains cas sévères, retentissant de façon importante sur la qualité de vie, une stomie temporaire visant à dériver les matières fécales pour permettre un assèchement et une cicatrisation des lésions est proposé, en pratique la fermeture secondaire de la stomie n’est pas toujours possible. L’amputation abdomino-périnéale ou ablation de l’anus et du rectum avec confection d’un anus artificiel définitif est la chirurgie de dernier recours et reste exceptionnelle.
Sténoses
Les sténoses peuvent concerner l’anus ou le rectum. Elles ne sont pas toujours symptomatiques (car les selles sont souvent diarrhéiques) et ne doivent être traitées que lorsqu’elles deviennent gênantes. Le traitement peut être une simple dilatation au doigt réalisée au besoin sous anesthésie générale. Parfois une dilatation instrumentale est nécessaire (bougies, ballonnet). Une infection, voire un abcès ou une fistule peuvent compliquer les dilatations. Les sténoses symptomatiques conduisent plus fréquemment que les autres lésions ano-périnéales à une amputation abdomino-périnéale du rectum.
Elles doivent toujours être contrôlées par des biopsies pour dépister l’apparition d’un cancer à leur niveau. Pour faire ces biopsies des dilatations sont souvent nécessaires.
Conclusion
Le traitement des lésions ano-périnéales au cours de la maladie de Crohn est à la fois médicamenteux et chirurgical. Le traitement chirurgical doit toujours être extrêmement prudent, il est en effet capital de préserver au maximum la fonction de continence en respectant le sphincter anal.
Pour en savoir plus
- Recommandations de la SNFCP : https://www.snfcp.org/wp-content/uploads/2017/Recommandations/RPC-LAP-MC20fev2015.pdf
- Site du getaid
- Association pour les malades atteint de maladie inflammatoire digestive (association Aupetit) : www.afa.asso.fr
Dr Agnès Senéjoux. Décembre 2008
Mise à jour en Janvier 2019, Dr Alix Portal (Paris)
