Les Chlamydia trachomatis sont responsables d’infections sexuellement transmissibles (IST) génitales ou rectales. Certaines variétés de ces Chlamydia thrachomatis sont plus agressives, notamment les sérotypes L1, L2, L3 qui sont responsables de la Lymphogranulomatose vénérienne (LGV).
Cette infection décrite en 1913 par trois médecins français (les Dr Joseph Nicolas, Maurice Favre et N Joseph Durand) était encore récemment considérée comme une maladie tropicale rarissime en Europe, observée essentiellement en Afrique, en Amérique latine, dans les Caraïbes et en Asie du Sud-Est.
Après que les premiers cas de LGV soient signalés à Rotterdam et en Belgique, le 16 Juin 2004, l’Institut de Veille Sanitaire lançait une alerte devant la survenue d’une épidémie de LGV dans la communauté homosexuelle masculine initialement à Paris et à Bordeaux. Alors qu’en cinq ans seuls 27 cas avaient été diagnostiqués dans un grand centre spécialisé dans la prise en charge des IST, 44 cas de LGV étaient dépistés au cours de l’année 2003 et du 1er trimestre 2004 (figure 1).
Figure 1 : Fréquence du diagnostic de l’infection dans un centre de proctologie donné (Hôpital Léopold Bellan)
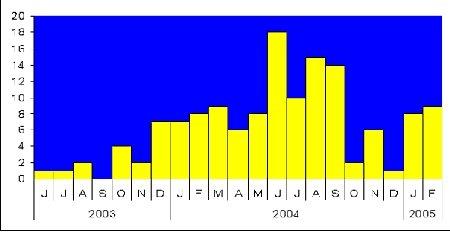
Dans un travail mené à l’hôpital Léopold Bellan, sur 34 malades atteints tous étaient de sexe masculin et 80% infectés par le virus HIV.
Actuellement l’épidémie de LGV reste active en dépit de l’alerte donnée par l’institut de veille sanitaire et des mesures d’information et de prévention mises en œuvre.
Comment se transmet la maladie ? Quels sont les facteurs de risque ?
La transmission se fait au cours des rapports sexuels avec pénétration vaginale, anale, ou buccale non protégée. Le partage d’objets sexuels, la pratique du « fist fucking »… semblent être un mode de transmission fréquent dans cette épidémie. C’est bien la pénétration qui contamine ; l’éjaculation n’a aucune influence dans la transmission. Tant que la maladie est active, le malade est contagieux. Le délai d’incubation varie de 2 à 60 jours, en moyenne il tourne autour de 20-25 jours.
Quels sont les symptômes ?
La LGV évolue classiquement en 3 phases :
- Phase primaire : après la phase d’incubation apparaît au niveau génital ou anal une papule (un « bouton ») ou une vésicule (comme « une cloque de varicelle ») qui secondairement s’ulcère. Cette lésion est indolore, transitoire et souvent inapparente (col de l’utérus, urètre, rectum), elle passe donc fréquemment inaperçue.
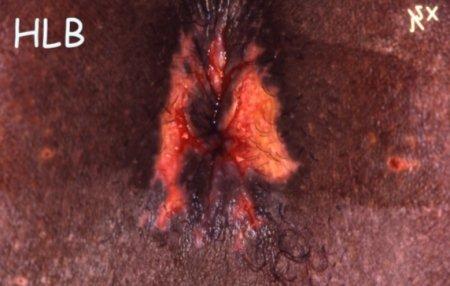
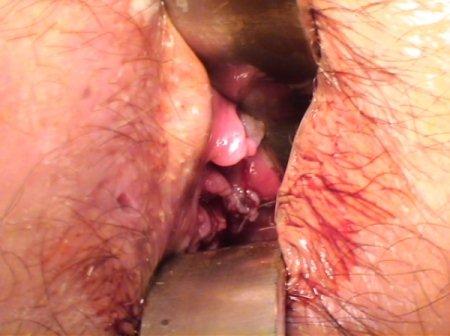
- Phase secondaire : 1 à 2 semaines plus tard apparaissent soit une adénopathie inflammatoire (un « gros ganglion douloureux ») de l’aine évoluant vers la fistulisation (perforation avec écoulement purulent), soit une ano-rectite aigüe. Les signes d’ano-rectite sont des douleurs rectales, un ténesme (contracture douloureuse du rectum avec sensation de brûlure, envie constante d’aller à la selle), des faux besoins et un écoulement mucopurulent plus ou moins hémorragique. L’examen proctologique peut retrouver des lésions anales faites de condylomes suintants et d’ulcérations (figure 2). Au niveau rectal, on constate l’existence d’une inflammation avec présence de pus et d’ulcérations (figure 3) d’où peuvent partir des trajets suppurants. Des adénopathies uni ou bilatérales sont présentes.
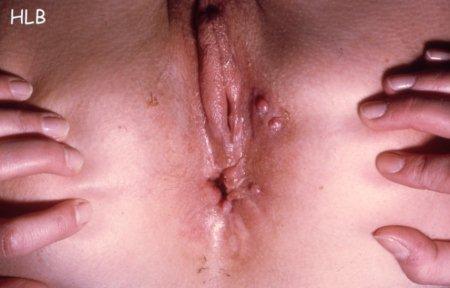
- Phase tertiaire : en l’absence de traitement, l’infection peut devenir chronique avec apparition d’un rétrécissement du rectum et de fistules périnéales (syndrome de Jersild) (figure 4).
Il existe des portages asymptomatiques du germe de la LGV.
Figure 4 : Syndrome de Jersild
Comment faire le diagnostic ?
La recherche de Chlamydia trachomatis est primordiale. Les prélèvements se font par écouvillonnage (en frottant la lésion ou le pus à l’aide d’une sorte de « coton tige »), ce qui est indolore, des lésions périanales (chancre), sous anuscopie ou sous rectoscopie (lorsqu’il existe une ano-rectite), ou par ponction (ganglion).
La recherche de Chlamydia se fait par recherche de l’ADN de la bactérie par PCR (polymerase chain reaction : technique consistant à augmenter le nombre de copies d’une séquence d’ADN par duplication).
La sérologie (recherche d’anticorps par prise de sang) Chlamydia trachomatis est peu utile et donc non demandée en pratique. C’est seulement un élément indirect du diagnostic. Un taux d’anticorps élevé est en faveur du diagnostic de LGV.
Il faut de plus proposer un dépistage des autres IST (HIV, syphilis, hépatite B, gonocoque…).
Quel traitement est nécessaire ?
Le traitement curatif est simple mais plus long que celui des infections à Chlamydiae dues à d’autres sérotypes. Il doit être entrepris dès les prélèvements biologiques réalisés sans en attendre les résultats. Il repose sur les antibiotiques prescrits pendant 3 semaines (doxycycline ou érythromycine en cas d’allergie ou chez la femme enceinte). Lorsque le traitement est réalisé avant la phase tertiaire il n’y a pas de séquelle.
Le ou les partenaires sexuels doivent être dépistés et traités.
La prévention est capitale : il est possible de se prémunir de cette IST en utilisant le préservatif et ne pas partager des objets ou gants souillés par d’autres personnes.
Pour en savoir plus :
- Site de l’Institut de Veille Sanitaire
- Enquête réalisée à l’Hôpital Léopold Bellan
Dr Agnès Senéjoux
Mise à jour : juin 2018
