La maladie hémorroïdaire touche 8 à 38% des femmes enceintes. Après un accouchement, 20% des femmes vont souffrir de symptômes hémorroïdaires (1). L’intérêt que porte votre entourage à votre bébé et à votre suivi gynécologique, place cette région anale au troisième plan et pourtant c’est parfois un souvenir plus douloureux que l’accouchement lui-même.
Anatomie
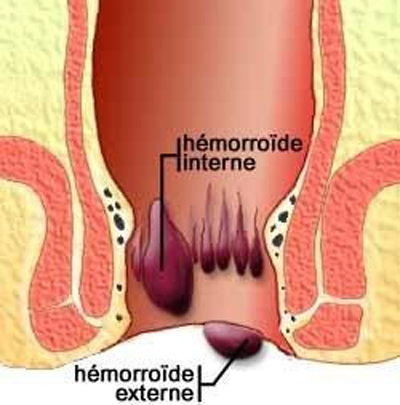
Nous appelons hémorroïdes les petits coussinets vasculaires situés dans le canal anal. Il y a habituellement trois artères hémorroïdaires et donc le plus souvent trois paquets hémorroïdaires.
Figure 1 : Dessin en coupe du canal anal avec les hémorroïdes.
L’origine de la maladie hémorroïdaire n’est pas formellement connue mais plusieurs hypothèses sont formulées.
Lorsque les hémorroïdes internes gonflent au point de s’engager dans le canal anal où elles se font étrangler par le sphincter anal, elles deviennent inflammatoires, turgescentes et donc susceptibles de saigner et de faire mal. La circulation sanguine dans ce coussinet hémorroïdaire se faisant mal, il se forme parfois un caillot de sang que l’on appelle thrombose hémorroïdaire. Cette thrombose est alors soit interne soit externe. Elle est le plus souvent sous la peau au bord de l’anus, au niveau des hémorroïdes externes.
L’hyperpression vasculaire pendant la grossesse, les modifications hormonales, et la constipation fréquente favorisent la formation d’une turgescence hémorroïdaire. Les efforts de poussée importants au moment de l’accouchement favorisent l’extériorisation de ces hémorroïdes. Lorsque ces coussinets hémorroïdaires se font étrangler dans le canal anal par le sphincter anal à la suite de leur extériorisation, cela favorise l’apparition de thromboses et d’inflammation.
Si en plus se surajoutent des poussées itératives aux toilettes en raison d’une constipation non traitée, ou des selles fréquentes et acides en cas de diarrhées alors tout est réuni pour que la crise arrive.
L’imprégnation hormonale durant la grossesse joue aussi certainement un rôle, comme les modifications hormonales qui interviennent après l’accouchement. Le tissu hémorroïdaire est en effet riche en récepteurs hormonaux (2) et il existe un relâchement des tissus de soutien sous l’effet des hormones. Par ailleurs, la circulation sanguine au niveau du petit bassin est souvent altérée durant la grossesse favorisant la congestion des hémorroïdes.
Facteurs de risque de la maladie hémorroïdaire lors de la grossesse
Les facteurs de risque prouvés de thrombose hémorroïdaire après accouchement sont les difficultés à évacuer les selles (également appelée constipation d’évacuation,) et l’accouchement tardif, au-delà de 39,7 semaines d’aménorrhée (1). Un gros bébé et une première phase de travail longue sont aussi des facteurs de risque de thrombose externe hémorroïdaire (3).
Logiquement on constate moins de thromboses après césarienne : 4% de thromboses hémorroïdaires externes après césarienne contre 20% après un accouchement par voie basse. Pour autant, l’existence d’une thrombose hémorroïdaire ne constitue pas une indication de césarienne.
Symptômes
La thrombose hémorroïdaire externe est la pathologie hémorroïdaire la plus fréquente après un accouchement, mais plusieurs types de maladies hémorroïdaires peuvent se présenter.
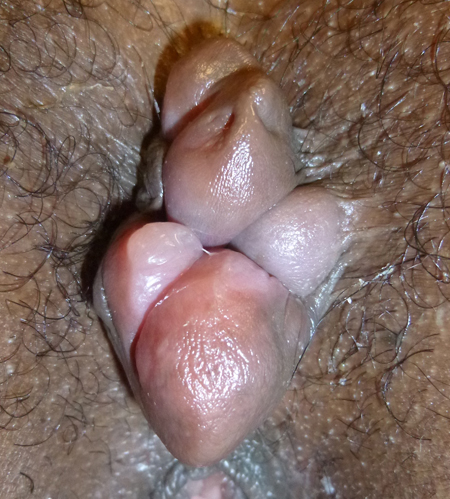
La thrombose hémorroïdaire externe (la plus fréquente) : il s’agit d’un caillot de sang qui se forme dans les petits coussinets hémorroïdaires situés au niveau de la marge anale. Il se crée une réaction inflammatoire très douloureuse, et une tuméfaction anale bien ressentie par la patiente. Cette thrombose s’accompagne parfois d’un œdème. Ce petit nodule se résorbe en plusieurs jours, la douleur disparaissant en 2 à 4 jours puis la thrombose pouvant mettre plusieurs jours voire plusieurs semaines à disparaître. Elle laisse parfois une excroissance cutanée appelée marisque (voir Figure 3).
Figure 3 : Marisque
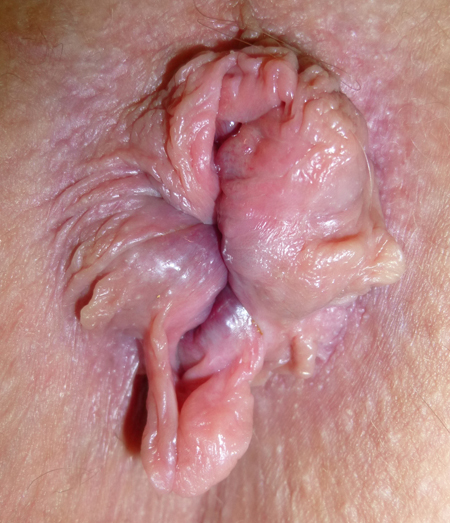
La thrombose hémorroïdaire interne (beaucoup plus rare) : parfois ce caillot touche l’ensemble de l’hémorroïde, sa partie externe comme la partie interne. L’ensemble du paquet hémorroïdaire est thrombosé et s’extériorise. Ce type de thrombose est particulièrement douloureux. Son évolution est identique à la thrombose externe mais sa résorption est en générale plus longue.
Le prolapsus thrombosé circonférentiel : dans des cas plus rares, les 3 paquets sont extériorisés, inflammatoires et thrombosés. Ils constituent le prolapsus hémorroïdaire thrombosé circulaire. Cette maladie nécessite un traitement plus lourd et parfois une chirurgie en urgence.
Quel que soit le type de thrombose hémorroïdaire, le caillot de sang est bloqué dans l’hémorroïde et il n’y a pas de risque de migration de ce caillot dans le reste de l’organisme.
Que faut il faire en cas de douleur anale pendant la grossesse et après l’accouchement ?
En cas de douleur anale au cours de la grossesse et après l’accouchement, il est nécessaire d’en parler à un professionnel de santé (médecin traitant, gynécologue, sage-femme ou spécialiste).
L’examen proctologique fera le diagnostic. L’examen de la marge anale permet de repérer une éventuelle thrombose hémorroïdaire externe sous forme d’une tuméfaction anale bleutée avec ou sans œdème, et d’éliminer une autre cause que les hémorroïdes à ces douleurs.
Il faut noter qu’une autre pathologie douloureuse est fréquente en fin de grossesse et après un accouchement, c’est la fissure anale. Elle aussi est favorisée par la constipation.
Diagnostics différentiels
La fissure anale, coupure au niveau de la peau du canal anal, est fréquente après un accouchement. Elle touche 15% à 30% des femmes après un accouchement (1). Elle est source de douleurs pendant et après la selle, et peut être surmontée d’un repli de peau, appelé marisque, pouvant mimer une thrombose hémorroïdaire externe. Elle entraîne parfois des saignements.
Il faut également se méfier des maladies anales non liées à l’accouchement et pouvant se révéler durant cette période. Comme l’abcès de la marge anale, tuméfaction douloureuse parfois accompagnée d’un écoulement purulent. Il ne faut pas hésiter à consulter son médecin.
Traitement
Le traitement des troubles du transit
Il est essentiel, même si son efficacité n’est prouvée qu’en cas de diarrhée (4). En effet, la constipation reste mal vécue en cas de douleur anale et son traitement a donc aussi un effet antalgique.
Les mesures diététiques qui consistent à consommer des fibres (fruits, légumes, céréales) sont à envisager en premier lieu. Mais si malgré une bonne hygiène alimentaire, la constipation persiste, un traitement laxatif peut aider. De même, les pansements coliques permettent d’avoir des selles plus moulées et moins acides en cas de diarrhée. Ce traitement est à envisager seulement après avis de votre médecin ou gynécologue.
Les traitements locaux
Une large gamme de suppositoires et de pommades est à notre disposition. Ces topiques associent différentes molécules, souvent des anti-inflammatoires voire des corticoïdes, un anesthésique local, de la vitamine P et des flavonoïdes.
Les suppositoires ont aussi un rôle de lubrifiant du canal anal, facilitant ainsi l’évacuation des selles. S’ils sont efficaces pour soulager les patients, ils ne permettent pas d’éviter les crises. Habituellement, les suppositoires sont préférés pour les hémorroïdes internes et les pommades pour les hémorroïdes externes ou les hémorroïdes internes, extériorisées. Aucune étude n’a comparé ces divers traitements.
Ces traitements locaux peuvent être utilisés même en cas d’allaitement.
Les médicaments
Il faut savoir penser aux antalgiques par voie générale. Ils sont utilisés dans beaucoup de situations douloureuses comme les maux de tête mais très souvent oubliés dans les douleurs proctologiques.
Le paracétamol est à utiliser en premier lieu pendant la grossesse et en postpartum mais s’il n’est pas suffisant, un avis médical est nécessaire. Les anti-inflammatoires sont contre indiqués pendant la grossesse mais autorisés avec prudence en cas d’allaitement. Eventuellement des antalgiques plus puissants contenant des dérivés morphiniques seront discutés sur avis médical.
Les veinotoniques accélèreraient la résorption de la thrombose et peuvent être utilisés pendant la grossesse et en cas d’allaitement.
Enfin, dans le cas du prolapsus hémorroïdaire circulaire thrombosé, les traitements locaux et par voie générale peuvent ne pas suffire. On peut exceptionnellement proposer des antalgiques en intraveineux.
Les traitements instrumentaux (sclérose, infrarouges, ligature)
Ils sont exceptionnellement utilisés lors de la grossesse. Ils traitent les hémorroïdes internes, et ne sont pas adaptés au traitement des crises de thrombose. Ce sont l’infrarouge, les scléroses chimiques, les ligatures élastiques.
La chirurgie
Elle est à éviter le plus possible. L’évolution des thromboses est le plus souvent favorable dans les jours qui suivent l’accouchement. De plus, seules un tiers des patientes souffrent encore de leurs hémorroïdes six mois après l’accouchement (5).
En urgence, pour soulager une douleur qui ne passe pas avec le traitement classique, en cas de thrombose hémorroïdaire purement externe, sans œdème, l’incision avec évacuation complète de la thrombose, sous anesthésie locale, est un traitement efficace. Mais il ne s’agit pas d’un traitement radical et l’apparition d’autres thromboses est possible. Ce traitement est inefficace si la thrombose s’accompagne d’un œdème ce qui est souvent le cas.
Quand il s’agit d’un prolapsus hémorroïdaire thrombosé circulaire, en cas d’échec du traitement médical, une chirurgie radicale emportant les trois paquets hémorroïdaires peut-être proposée. Il s’agit de l’intervention de Milligan-Morgan (6). Elle laisse trois plaies ouvertes qui vont mettre plus de six semaines à cicatriser. Elle est donc exceptionnellement indiquée en urgence.
S’il est vrai que la maladie évolue favorablement après l’accouchement, il arrive parfois que la maladie hémorroïdaire perdure et au-delà de six mois, si les symptômes sont suffisamment gênants pour la patiente, un traitement plus radical est alors souhaitable. A ce moment-là, une chirurgie peut être proposée.
Pour en savoir plus
Abramowitz L, Sobhani I, Benifla JL, Vuagnat A, Darai E, Mignon M, Madelenat P . Anal fissure and thrombosed external hemorrhoids before and after delivery. Dis Colon Rectum 2002 May;45(5):650-5.
Saint-Pierre A, Treffet M, Martin JP. Hormonal receptors and haemorroidal disease. Coloproctology 1982;4:116-120.
Rouillon JM, Blanc P, Garrigues JM et al. Analyse de l’incidence et des facteurs éthiopathogéniques des thromboses hémorroïdaires du post partum (abstract). Gastroenterol Clin Biol 1991 ;15 :A300.
Johanson JF, Sonnenberg A . Constipation is not a risk factor for hemorrhoids: a case-control study of potential etiological agents. Am J Gastroenterol. 1994 Nov;89(11):1981-6.
Thompson JF, Roberts CL, Currie M, Ellwood DA . Prevalence and persistence of health problems after childbirth : associations with parity and method of birth. Birth. 2002 Jun;29(2):83-94.
Milligan ETC, Morgan CN, Jones LE, Officer R. Surgical anatomy of the anal canal and the operative treatment of haemorrhoids. Lancet 1937;2:1119-1124.
Dr Anne-Laure Tarrerias. (2004).
Mise à jour par Dr Charlotte Favreau-Weltzer (2018) et par Dr Maxime Collard (2020).