Principe
Anesthésie des branches rectales du nerf Pudendal, idéalement guidée par neurostimulation, à visée analgésique, validée et recommandée pour diminuer la douleur post opératoire et améliorer le confort du patient au décours d’une chirurgie proctologique.
L’infiltration du nerf pudendal lui-même dans le canal d’Alcock, guidée par imagerie (échographie, scanner) est utilisée pour traiter les neuropathies pudendales. Elle ne sera pas décrite ici.
Indication
- Applicable à toute intervention chirurgicale proctologique, programmée ou en urgence, en dehors des suppurations (abcès, fistule…) en raison d’un risque théorique de dissémination de l’infection.
- Est utilisé en complément d’une anesthésie générale ou d’une rachianesthésie dont il prolonge l’effet analgésique, ou isolé (alors sous sédation pour des raisons de confort).
- Facilite une prise en charge en ambulatoire.
Remarque : le délai d’action et le caractère purement analgésique font que ce geste isolé ne suffit pas à assurer une anesthésie pour une chirurgie anale.
Contre-indication
- Pathologie septique (suppuration ano-périnéale aigue..).
Préparation
Préparation cutanée antiseptique non alcoolique préopératoire habituelle.
L’infiltration est effectuée avant le geste chirurgical, et avant l’examen endorectal afin d’avoir un champ stérile.
Anesthésie
Le bloc est réalisé sous anesthésie générale (sans curares si l’on se guide par neurostimulation), rachianesthésie, ou sédation.
Position du malade
Décubitus dorsal, cuisses fléchies sur le bassin (position gynécologique ou de la taille).
Matériel spécifique (photo 1)

- Un neurostimulateur (disponible dans tous les blocs opératoires) et une électrode.
- Une aiguille de neurostimulation, gainée à pointe mousse 22G de 80 mm. Pour éviter …
- Deux seringues de 20 ml.
- Volume total de 30 ml de ropivacaïne à 5 mg/ml (3 ampoules de 10 ml)*. Certains y associent 10 ml de lidocaïne à 10 mg/ml (ne pas dépasser cette dose du fait de l’association avec la ropivacaïne). Le volume total (30-40ml) est à répartir sur les deux côtés.
*La dose maximale injectable est de 300 mg de ropivacaine.
Les principales étapes
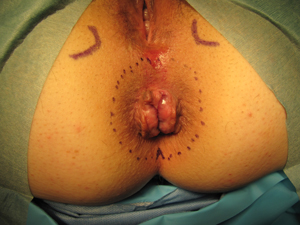
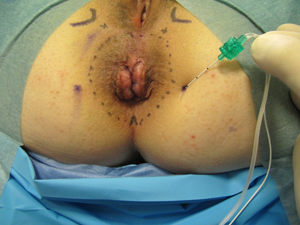
- Matérialisation des points de repère anatomiques. La loge du nerf pudendal se situe entre la face interne de la tubérosité ischiatique et le bord externe du sphincter anal externe (limite des plis radiés) dans le quadrant péri-anal antéro-externe (photos 2).
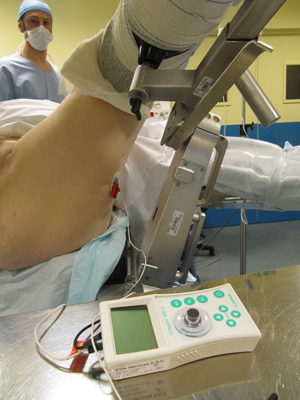
- Installation du matériel : raccordement de l’électrode collée sur la cuisse et du fil de l’aiguille de neurostimulation au boîtier neurostimulateur, raccordement de la seringue remplie de la solution anesthésique à l’aiguille de neurostimulation et purge de l’air (photos 3 et 4).
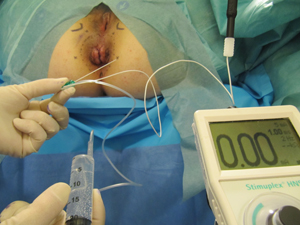
- Le point de pénétration de l’aiguille est au niveau du bord externe des plis radiés de l’anus à la jonction entre les 2/3 antérieurs et le 1/3 postérieur de la marge anale. Mettre en action le stimulateur à une intensité de 2 mA à 2.50 mA jusqu’à l’obtention d’une réponse motrice franche. Le signe recherché est une contraction limitée au sphincter anal.
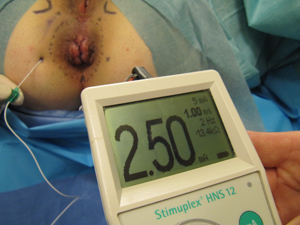
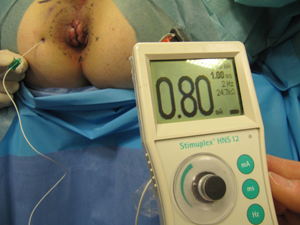
- Affiner le positionnement de l’aiguille en maintenant une réponse tout en abaissant progressivement l’intensité de la stimulation à 0,8 mA (photo 6). Si la contraction du sphincter anal disparaît, il faut réajuster la position de l’aiguille en augmentant temporairement la stimulation. Si la réponse reste très intense, même en abaissant jusqu’à 0,3 mA, il faut retirer très légèrement l’aiguille pour ne pas léser le nerf rectal.
- Bloc analgésique du nerf pudendal (ou plus précisément de sa branche rectale) aspirer pour vérifier l’absence d’effraction des vaisseaux pudendaux situés au bord inférieur de la tubérosité ischiatique (le cas échéant retirer l’aiguille, purger et repositionner). Une injection intravasculaire expose le patient aux manifestations de toxicité des anesthésiques locaux (convulsions pour la lidocaine, troubles du rythme cardiaque pour la ropivacaine). L’injection de 1 ml de ropivacaïne fait aussitôt disparaître la contraction sphinctérienne ; 12-15 ml de solution anesthésique sont alors injectés puis l’aiguille est redirigée vers l’arrière et 5 ml sont injectés en avant du coccyx pour anesthésier la marge anale postérieure (rameaux ano-coccygiens). Le geste est répété de l’autre côté de la même façon.
- Infiltration facultative complémentaire des rameaux sensitifs ano-coccygiens issus du plexus hypogastrique et donc non contrôlés par la première infiltration : orienter l’aiguille vers l’espace pré-coccygien et infiltrer 3 ml d’anesthésique, idem en controlatéral. (photo 7)
Variante
- Simple infiltration (sans neurostimulation), d’efficacité plus aléatoire : injecter de chaque côté la solution anesthésique avec une aiguille de 22 gauge/80mm L à bout mousse de façon traçante, en répétant régulièrement le test d’aspiration, dans le quadrant antéro-externe entre la tubérosité ischiatique et le sphincter externe.
Les points importants
Toujours vérifier l’absence d’injection intra-vasculaire.
Ne pas utiliser une aiguille à biseau long (aiguille IM par exemple) du fait du risque de lésion mécanique des nerfs.
En cas d’association avec un autre anesthésique (de durée d’action plus courte par exemple), dans la même seringue, ou à distance (en périanal par exemple), ne pas injecter les doses maximales des deux produits, car leur toxicité se potentialise.
L’analgésie débute 10 à 20 minutes après l’injection et se prolonge plusieurs heures (6-24h). La durée du bloc peut être prolongée par l’administration intraveineuse concomitante de dexamethasone (8mg) souvent utilisée par ailleurs par les anesthésistes pour ses propriétés anti émétiques.
Prévenir le patient d’une extension possible et transitoire de l’anesthésie vers le périnée antérieur (anesthésie des organes génitaux externes).
Anticiper la levée du bloc pudendal en démarrant un relais analgésique per os précocement (AINS, paracetamol).
Cette infiltration ne provoque pas de trouble moteur, ni de dysurie (elle en diminue même la fréquence). Elle n’anesthésie pas la sensibilité rectale.
Crédit photo B. Vinson-Bonnet.
Dr Béatrice Vinson-Bonnet (Poissy). Août 2013.
Relecture : François Pigot (Talence), Alix Portal (Pringy). Mai 2021
Mise à jour par Béatrice Vinson-Bonnet. 2021
